血糖値とHbA1cの違いは?医師が徹底解説
健康診断の結果を見て、「血糖値」や「HbA1c」の数値に印がつき、不安を感じていませんか?「どちらか一方が正常なら大丈夫」と自己判断するのは危険です。実は、日本の糖尿病患者の9割以上を占める2型糖尿病は、自覚症状がないまま静かに進行していることが少なくありません。
この記事では、血糖値という「その瞬間のスナップ写真」と、HbA1cという「過去数ヶ月の動画ダイジェスト」という2つの指標の正しい見方から、HbA1cが正常でも安心できない「血糖値スパイク」の隠れたリスクまで、専門医が徹底解説します。あなたの体が発するサインを正しく読み解き、未来の健康を守るための知識を手に入れましょう。
血糖値とHbA1c、検査結果の正しい見方と診断基準
健康診断の結果シートを手に取り、「血糖値」や「HbA1c(ヘモグロビンエーワンシー)」の項目に印がついていて、戸惑いや不安を感じていらっしゃるかもしれませんね。
これらの数値は、あなたの体が発している大切なサインです。 このサインを正しく読み解くことが、これからの健康を守るための重要な一歩になります。
ここでは、糖尿病を専門とする医師の視点から、検査結果の正しい見方と診断の基準について、一つひとつ丁寧に解説していきます。ご自身の体の状態を一緒に確認していきましょう。
血糖値とHbA1c、どちらの指標を重視すべきか
「血糖値とHbA1c、どちらが大事なのですか?」というご質問をよくいただきます。 結論から言うと、どちらか一方だけではなく、両方の数値を組み合わせて総合的に判断することが極めて重要です。
これら2つの指標は、それぞれ異なる時間軸の体の状態を示しています。
-
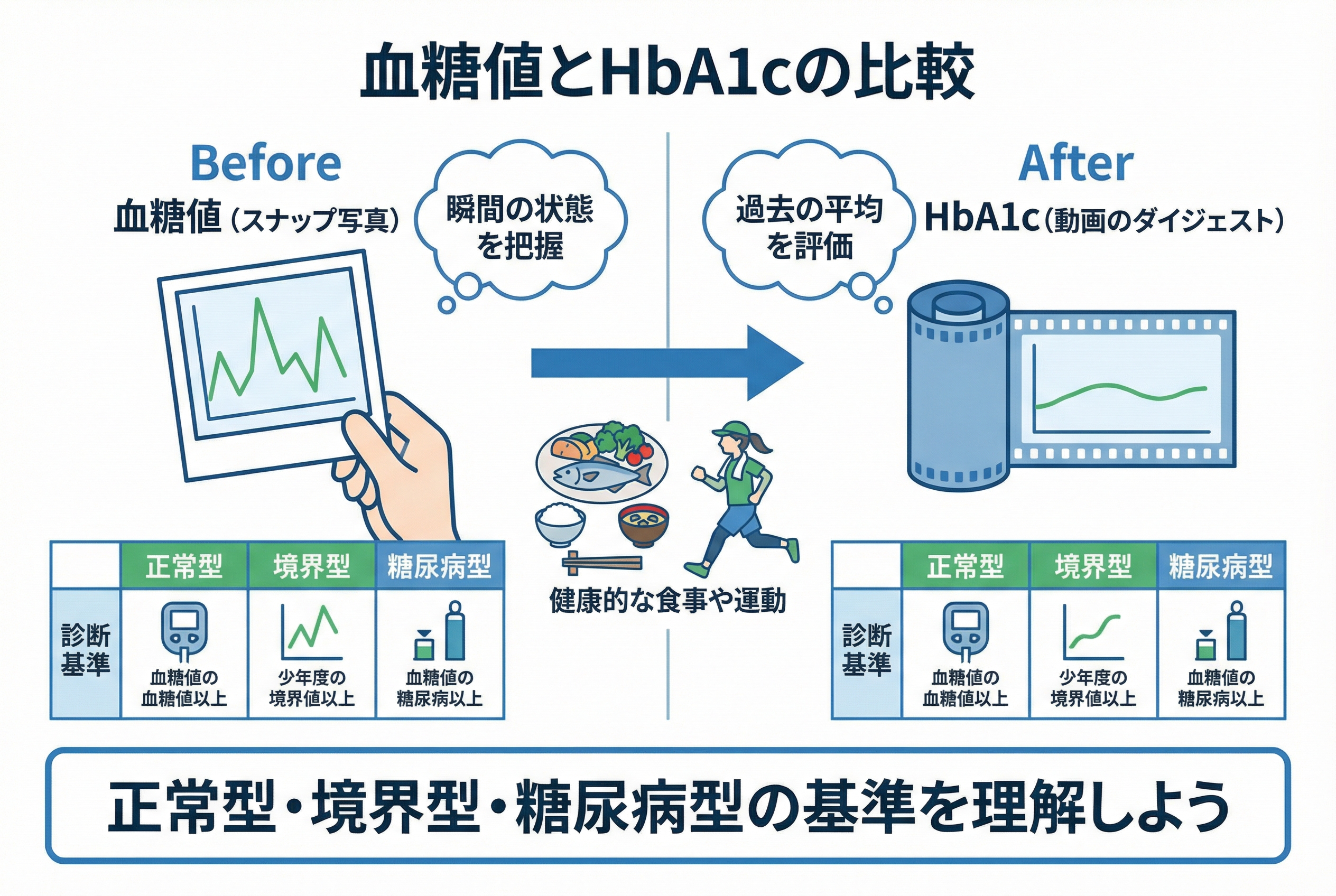
血糖値:その瞬間の体の状態を写す「スナップ写真」
- 血糖値は、採血した「その瞬間」の血液中のブドウ糖の濃度です。
- 食事や運動、ストレスなど直前の行動によって変動しやすい性質があります。
- そのため、食後に血糖値がどう動くか、あるいは低血糖になっていないかなど、リアルタイムの状態を把握するのに役立ちます。
-
HbA1c:過去の生活習慣を映し出す「動画のダイジェスト」
- HbA1cは、過去1〜2ヶ月間の血糖値の平均的な状態を示す指標です。
- 赤血球の中にあるヘモグロビンというタンパク質に、ブドウ糖がどれくらいの割合で結合しているかを見ています。
- 日々のちょっとした変動に左右されにくいため、長期的な血糖コントロールの状態を評価するのに非常に適しています。
私たちは、この「スナップ写真(血糖値)」と「動画のダイジェスト(HbA1c)」を組み合わせることで、あなたの体の物語をより深く、正確に読み解いていくのです。
「正常型」「境界型」「糖尿病型」を分ける具体的な数値一覧
検査結果の数値が、どの健康状態に当てはまるのかを知ることは、現状を客観的に把握するために不可欠です。 糖尿病の診断は、主に血糖値とHbA1cの数値によって、以下の3つのタイプに分けられます。
| 判定 | 空腹時血糖値 | 75g経口ブドウ糖負荷試験(OGTT) 2時間値 | HbA1c(NGSP値) |
|---|---|---|---|
| 正常型 | 110mg/dL未満 | 140mg/dL未満 | 6.5%未満 |
| 境界型 | 110~125mg/dL | 140~199mg/dL | 該当なし |
| 糖尿病型 | 126mg/dL以上 | 200mg/dL以上 | 6.5%以上 |
診断における重要なポイント
- 再検査の原則
- 初回の検査で血糖値かHbA1cのどちらかが「糖尿病型」だった場合、後日再検査を行い、再び「糖尿病型」であることが確認されると糖尿病と診断されます。
- 初回での診断
- 初回検査で血糖値とHbA1cの両方が「糖尿病型」の基準を満たしていた場合は、その時点で糖尿病と診断されます。
- 症状がある場合
- 「喉が異常に渇く」「尿の回数・量が多い」「体重が急に減った」などの典型的な症状や、すでに糖尿病網膜症がある場合は、1回の検査で診断が確定することもあります。
特に、妊娠中の女性においては、お母さんとお腹の赤ちゃんの健康を守るため、より厳格な基準が設けられています。 例えば、空腹時血糖値が92mg/dL以上の場合などには「妊娠糖尿病」と診断され、きめ細やかな管理が必要となります。
HbA1cは正常でも安心できない「血糖値スパイク」の隠れたリスク
「健康診断でHbA1cは正常だったから、自分は大丈夫」 そう思っている方にこそ知っていただきたいのが、「血糖値スパイク」という隠れたリスクです。
血糖値スパイクとは、食後に血糖値がジェットコースターのように急上昇し、その後、急降下する現象を指します。 HbA1cはあくまで過去1〜2ヶ月の「平均点」です。 そのため、食後に血糖値が一時的に急上昇しても、その後に下がりすぎると、平均値としては正常範囲に収まってしまい、問題が見過ごされがちになるのです。
血糖値スパイクが引き起こす深刻な問題
- 血管へのダメージ
- 血糖値の激しい乱高下は、血管の内壁を繰り返し傷つけ、動脈硬化(つまり、血管の老化)を静かに進行させます。
- これが将来の心筋梗塞や脳梗塞といった、命に関わる病気の引き金になります。
- 日々の不調の原因
- 食後の耐えがたい眠気や倦怠感、集中力の低下といった症状は、血糖値スパイクが原因である可能性があります。
- 体のサビつき(酸化ストレス)
- 血糖値スパイクは体内で活性酸素を大量に発生させ、細胞の老化を早める一因となります。
血糖値スパイクは、自覚症状がないまま進行することが多いため非常に厄介です。 健康診断の数値に問題がなくても、食後の体調変化が気になる方は、一度専門医に相談することをお勧めします。
健康診断の「空腹時血糖」だけでは見抜けない「食後高血糖」の危険性
年に一度の健康診断では、朝食を抜いた「空腹時」に採血を行うことがほとんどです。 このため、「空腹時血糖」の数値が正常範囲内であっても、「食後高血糖」という重大な問題を見逃しているケースが少なくありません。
食後高血糖とは、文字通り、食事の後に血糖値が基準(食後2時間で140mg/dL)を超えて高くなる状態を指します。 空腹時の血糖値は正常に近いため、ご自身では気づきにくいのが特徴で、「隠れ糖尿病」とも呼ばれます。
食後高血糖がもたらす危険性
- 本格的な糖尿病への入り口
- 食後高血糖は、糖尿病の一歩手前の段階(境界型)でよく見られるサインです。
- この段階で対策を講じなければ、本格的な糖尿病へと進行するリスクが非常に高まります。
- 動脈硬化の進行
- 血糖値スパイクと同様に、食後の高い血糖値は血管に大きな負担をかけ、動脈硬化を静かに、しかし着実に進行させます。
- 将来の合併症リスク
- 放置すれば、将来的に心臓病や脳卒中といった重篤な病気のリスクを高めることが科学的に明らかになっています。
食後高血糖の有無を正確に調べるためには、「75g経口ブドウ糖負荷試験(OGTT)」という検査が最も有効です。 健康診断の結果だけで安心せず、少しでも気になる点があれば、詳しい検査について医師に相談してみましょう。
貧血や肝機能障害があるとHbA1cの数値は不正確になるのか
HbA1cは長期的な血糖管理の評価に非常に役立つ指標ですが、体の状態によっては、数値が実際の血糖状態を正確に反映しない場合があります。
HbA1cは、赤血球の寿命(約120日)を基に、過去1〜2ヶ月の平均血糖値を反映しています。 しかし、この赤血球の寿命に影響を与える病気や状態があると、数値にズレが生じることがあるのです。
HbA1cが不正確になる可能性のあるケース
- 貧血(特に鉄欠乏性貧血の治療中など)
- 貧血の治療で新しい赤血球(若い赤血球)が急激に増えると、ブドウ糖が結合している期間が短くなるため、実際の血糖値よりもHbA1cが低く出てしまうことがあります。
- 肝硬変などの肝機能障害
- 肝臓の機能が著しく低下すると、赤血球の寿命が変化し、HbA1cの値に影響を及ぼす可能性があります。
- 腎不全で透析治療を受けている方
- 腎臓の病気は貧血を合併しやすく、赤血球の寿命も短くなる傾向があるため、HbA1cが実態より低く出ることが知られています。
- 膵炎の既往がある方
- 膵炎の後に発症する糖尿病(膵炎後糖尿病)など、特殊な病態では評価が複雑になることがあります。
このような場合、HbA1cの値だけを頼りにするのではなく、ご自身で測定した血糖値や、「グリコアルブミン」という別の指標などを組み合わせて、総合的に血糖コントロールの状態を評価していくことが大切です。
再検査が必要な場合の検査内容と受診すべきタイミング
健康診断で血糖値やHbA1cの異常を指摘されたら、決して放置せず、できるだけ早く医療機関を受診してください。 早期に適切な対応を始めることが、あなたの未来の健康を守る上で最も重要なことです。
再検査を受ける目安
- 健康診断の結果に「要再検査」「要精密検査」「要治療」と記載されている。
- 具体的な数値として、空腹時血糖値が110mg/dL以上、またはHbA1cが6.0%以上である。
- 下記のチェックリストに当てはまる症状がある。
すぐに受診を検討すべき症状チェックリスト ☐ 最近、異常に喉が渇くようになった ☐ トイレに行く回数や尿の量が増えた ☐ 食べているのに体重が減ってきた ☐ 体がだるく、疲れやすい状態が続いている
これらの症状は、血糖値が高くなっている体からのSOSサインかもしれません。
医療機関で行う再検査の内容
- 問診
- 自覚症状、食生活や運動習慣、ご家族の病歴など、詳しくお話を伺います。
- 血液検査・尿検査
- 空腹時血糖値やHbA1cを再度測定し、尿に糖が出ていないかなども確認します。
- 75g経口ブドウ糖負荷試験(OGTT)
- ブドウ糖の入った甘い液体を飲み、時間ごとの血糖値の変化を測定します。
- これにより、インスリンを分泌する能力や、糖を処理する能力を正確に評価できます。
また、近年の研究では、1型糖尿病が口腔扁平苔癬(こうくうへんぺいたいせん)という口の中の病気のリスクを高める可能性が示唆されるなど、糖尿病と全身の様々な病気との関連が明らかになっています。
再検査の指示は、ご自身の体と向き合う大切な機会です。 一人で悩まず、まずは内科や糖尿病内科を受診し、私たち専門家にご相談ください。 一緒にあなたの健康を守るための最適な道を探していきましょう。
血糖値とHbA1cが上がる原因と今日からできる改善策
健康診断の結果を見て、血糖値やHbA1cの数値の高さに驚き、ご不安な気持ちでいらっしゃるかもしれません。
なぜこれらの数値が上がってしまうのか、その原因を正しく知ることが、改善への最も重要な第一歩となります。原因は決して一つではなく、食生活や運動習慣、遺伝的な体質、ストレスなど、複数の要因が複雑に絡み合って影響しています。
しかし、原因が分かれば、今日からご自身で取り組める対策もはっきりと見えてきます。専門医の視点から、その原因と具体的な改善策を詳しく解説しますので、ご自身の生活を少し振り返りながら、一緒に健康な未来への道筋を探していきましょう。
糖尿病の主な原因と種類(1型・2型・妊娠糖尿病など)
糖尿病は、血液中のブドウ糖(血糖)を細胞に取り込む「インスリン」というホルモンの働きが不足することで、血糖値が高止まりしてしまう病気です。その原因によって、主に以下の種類に分けられます。
-
1型糖尿病
- 主に自己免疫の異常が原因で、インスリンを作る膵臓の細胞(β細胞)が壊されてしまう病気です。生活習慣とは関係なく発症することが多く、インスリンを体内で作れなくなるため、インスリン注射による治療が不可欠となります。
-
2型糖尿病
- 遺伝的に糖尿病になりやすい体質の方が、食べ過ぎや運動不足、肥満、ストレスといった生活習慣の乱れにさらされることで発症します。日本の糖尿病患者さんの9割以上がこのタイプにあたります。
-
妊娠糖尿病
- 妊娠中に初めて発見または発症する糖の代謝異常です。妊娠中は胎盤から出るホルモンの影響でインスリンが効きにくくなるため、血糖値が上がりやすくなります。
- 診断には厳格な基準(例:空腹時血糖値が92mg/dL以上など)が用いられ、お母さんと赤ちゃんの両方の健康を守るために、きめ細やかな管理が必要です。
- 栄養指導や運動、場合によってはインスリン治療を行い、産後も将来の2型糖尿病発症リスクを抑えるため、定期的な検査によるフォローアップが極めて重要になります。
これらの他に、特定の病気や薬剤が原因で起こる糖尿病もあります。どのタイプの糖尿病であっても、血糖コントロールがうまくいかない状態が続くと、全身の血管が傷つき、さまざまな合併症を引き起こすリスクが高まります。
特に、失明にもつながる「糖尿病網膜症」は深刻な合併症の一つです。最近の研究では、血液中の「L-チロシン」という物質の濃度が低いと、糖尿病網膜症のリスクと関連する可能性が示唆されています。これは、HbA1cの数値だけでは分からないリスクが存在することを示しており、定期的な検査と適切な管理がいかに重要かを表しています。
外食・コンビニ中心でもできる食事メニューの選び方3つのコツ
お仕事が忙しいと、どうしても外食やコンビニエンスストアの食事に頼りがちになりますよね。そのような生活の中でも、メニューの選び方を少し工夫するだけで、血糖コントロールは大きく改善できます。
- 「定食スタイル」を基本にする
- 主食(ごはん)、主菜(肉・魚・卵・大豆製品)、副菜(野菜・きのこ・海藻)が揃った定食は、栄養バランスが整いやすい理想形です。コンビニでも、おにぎりやパンだけで済ませず、意識的に品数を増やしてみましょう。
| おすすめの組み合わせ例 | 補足 |
|---|---|
| 幕の内弁当、焼き魚定食 | 品数が多く、自然とバランスが整いやすいです。 |
| おにぎり+サラダ+ゆで卵やサラダチキン | 手軽にたんぱく質と食物繊維を補えます。 |
| サンドイッチ+具沢山の野菜スープ | 温かい汁物は満足感を高め、早食いを防ぎます。 |
-
単品メニューには「ちょい足し」を意識する
- ラーメンや丼もの、パスタなどの単品メニューは、糖質に偏りがちです。食物繊維やたんぱく質を補う「ちょい足し」で、血糖値の急上昇を抑えましょう。食物繊維は、糖の吸収を穏やかにしてくれます。
- ちょい足しメニューの例
- わかめや野菜のトッピングを追加する
- サイドメニューで、ほうれん草のおひたしやもずく酢、きのこのソテーなどを一品加える
- 具沢山の味噌汁や豚汁を選ぶ
- ちょい足しメニューの例
- ラーメンや丼もの、パスタなどの単品メニューは、糖質に偏りがちです。食物繊維やたんぱく質を補う「ちょい足し」で、血糖値の急上昇を抑えましょう。食物繊維は、糖の吸収を穏やかにしてくれます。
-
栄養成分表示をチェックする習慣をつける
- 商品を手に取ったら、「栄養成分表示」を見る習慣をつけましょう。特に「炭水化物」または「糖質」の量を確認し、なるべく少ないものを選ぶのがポイントです。最近は糖質を抑えたパンやお菓子も豊富ですので、上手に活用しましょう。
忙しい人向け、1日10分から始める効果的な運動法
「運動する時間がない」と感じている方でも大丈夫です。運動は血糖値を下げるだけでなく、インスリンの効きを良くする(インスリン抵抗性の改善)という素晴らしい効果も期待できます。大切なのは、無理なく続けることです。
まずは1日10分、生活のすきま時間でできる運動から始めてみませんか。
-
食後のちょこっとウォーキング
- 食後30分から1時間後は、血糖値が上がりやすいゴールデンタイムです。このタイミングで体を動かすと、筋肉が血液中のブドウ糖を効率よく消費してくれます。一駅手前で降りて歩く、昼食後に会社の周りを少し散歩するなど、日常生活に組み込むのが長続きのコツです。
-
テレビを見ながら「かかと上げ下げ」
- 立った状態で、かかとをゆっくり上げ下げする運動です。「第二の心臓」と呼ばれるふくらはぎの筋肉が刺激され、全身の血流が良くなります。電車の中や歯磨きの最中など、「ながら運動」として手軽に取り入れられます。
-
階段を積極的に使う
- エレベーターやエスカレーターを階段に変えるだけでも、立派な有酸素運動と筋力トレーニングになります。特に階段を上る動作は、太ももの大きな筋肉を使い、効率よく糖を消費できます。
妊娠糖尿病の管理においても、医師が許可した場合(禁忌がない場合)には、適度な運動が推奨されています。まずは短い時間からでも、体を動かす習慣をつけることが、健康への大きな一歩となります。
血糖値スパイクを防ぐ食べ方の順番と食後の過ごし方
食後に血糖値がジェットコースターのように急上昇し、その後急降下する現象を「血糖値スパイク」と呼びます。この血糖値の乱高下は、血管の内壁を傷つけ、動脈硬化を静かに進行させる大きな原因となります。
食べ方の順番や食後の過ごし方を少し工夫するだけで、この危険な血糖値スパイクを効果的に防ぐことができます。
-
食べる順番は「野菜・おかず」が先、「ごはん」が後
- 食事の際は、食物繊維が豊富なものから食べる「ベジタブルファースト」を徹底しましょう。理想的な順番は以下の通りです。
- 野菜・きのこ・海藻類(食物繊維)
- 最初に食物繊維を摂ることで、後から入ってくる糖質の吸収を穏やかにします。
- 肉・魚・卵・大豆製品(たんぱく質・脂質)
- 満腹感を得やすく、ごはんの食べ過ぎを防ぎます。
- ごはん・パン・麺類(炭水化物)
- 最後に食べることで、血糖値の上昇を緩やかにすることができます。
- 野菜・きのこ・海藻類(食物繊維)
- 食事の際は、食物繊維が豊富なものから食べる「ベジタブルファースト」を徹底しましょう。理想的な順番は以下の通りです。
-
食後はすぐに動く習慣を
- 食後すぐにソファで横になるのは避けましょう。食器の片付けや部屋の軽い掃除など、少し体を動かすだけでも血糖値の上昇を抑える効果が期待できます。15分程度の散歩ができれば、さらに効果的です。
食事や運動を頑張っても、なかなか数値が改善しないこともあるかもしれません。しかし、決してあきらめないでください。最近では、インスリンの分泌を助けるお薬のほか、肝臓の脂肪を減らすことでインスリンの効きを良くし、血糖コントロールの改善が報告されているお薬(GLP-1受容体作動薬など)も出てきています。
あなたに合った改善策や治療法が必ずあります。一人で悩まず、ぜひ私たち専門家にご相談ください。一緒に最適な方法を見つけていきましょう。
あなたに合った治療法を見つける 個別化医療へのアプローチ
糖尿病の治療は、ただ血糖値を下げることだけがゴールではありません。 患者さん一人ひとりの年齢やライフスタイル、合併症の有無は異なります。 そして何より、「どのような生活を送り、人生を楽しみたいか」という想いを大切にすることが重要です。
画一的な治療ではなく、あなただけの治療計画を立てる「個別化医療」。 それが、現在の糖尿病治療における基本的な考え方になっています。 これからご紹介する方法を参考に、ご自身に合った治療の旅を、私たち医療者と二人三脚で始めていきましょう。
持続血糖測定器(CGM)で血糖値の動きを「見える化」する
これまでの血糖測定は、指先から血液を採って、その瞬間(点)の血糖値を知る方法が主流でした。 しかし、「持続血糖測定器(CGM)」の登場で、血糖値の連続的な変動(線)を捉えることが可能になりました。 これは、お腹や腕に装着した小さなセンサーが、皮下の間質液という体液中の糖の濃度を自動で測定し続ける画期的な仕組みです。
CGMによって明らかになること
- 血糖値スパイクの発見 食事の内容によって、血糖値がどれほど急激に上昇しているかを正確に把握できます。
- 夜間の血糖変動の把握 寝ている間のご自身では気づけない低血糖や、朝方に血糖値が上がる「暁現象」を発見できます。
- 食事や運動の効果測定 何を食べると血糖値が上がりやすいか、どんな運動が効果的かをご自身の体で確認できます。
- 低血糖の予防 血糖値が下がり始めるとアラートで知らせる機能があり、早めの対処(補食など)が可能です。
血糖値の動きをグラフとして「見える化」することで、ご自身の体の状態をより深く理解できます。 その結果、食事や運動、お薬の調整を的確に行えるようになり、治療へのモチベーションも自然と高まるでしょう。
最新の治療選択肢|SGLT2阻害薬やGLP-1受容体作動薬の特徴
糖尿病の飲み薬や注射薬は、ここ数年で大きく進歩を遂げました。 単に血糖値を下げるだけでなく、体に良い影響をもたらすお薬が次々と登場しています。 ここでは、近年注目されている2種類の薬の特徴をご紹介します。
| 薬の種類 | 主な作用 | その他の特徴 |
|---|---|---|
| SGLT2阻害薬 | 腎臓で糖が血液に再吸収されるのを抑え、余分な糖を尿と一緒に排出させる | ・体重を減少させる効果 ・血圧を穏やかに下げる効果 ・心臓や腎臓を保護する効果 |
| GLP-1受容体作動薬 | 血糖値が高い時にだけインスリンの分泌を促し、胃の動きを緩やかにして食欲を抑える | ・体重を減少させる効果 ・注射薬と飲み薬がある ・肝臓の脂肪を減らす可能性 |
特にGLP-1受容体作動薬は、血糖値を下げる働きに加え、食欲を抑えることで体重減少をサポートします。 最近の研究では、この薬が肝臓に蓄積した脂肪を減らし、インスリンを分泌する膵臓の細胞(膵β細胞)の働きを改善する可能性も報告されています。 つまり、根本的な体質改善につながることも期待されているのです。
もちろん、これらの薬がすべての方に適しているわけではありません。 医師とよく相談しながら、ご自身の体の状態やライフスタイルに本当に合った薬を一緒に選んでいきましょう。
治療にかかる費用と医療費負担を軽くする公的制度の活用法
糖尿病の治療は長く続くため、医療費の負担が心配になる方もいらっしゃるでしょう。 しかし、日本には医療費の負担を経済的にサポートするための様々な公的制度があります。 これらの制度を上手に活用することで、安心して治療を続けることができます。
活用できる主な公的制度
- 高額療養費制度 1ヶ月の医療費の自己負担額が上限を超えた場合、超えた分が払い戻される制度です。 上限額は、年齢や所得によって細かく定められています。
- 医療費控除 1年間に支払った医療費が一定額を超えた場合に、確定申告をすることで税金が戻ってくる制度です。 ご本人だけでなく、生計を同一にするご家族の医療費も合算できます。
- 自立支援医療制度(精神通院医療) 糖尿病が原因でうつ病などを併発した場合、その精神疾患の治療費の自己負担が原則1割に軽減されます。
- 障害年金 糖尿病の合併症(網膜症、腎症、神経障害など)によって、生活や仕事に著しい支障が出た場合に受給できる可能性があります。
これらの制度は、ご自身で申請手続きをしないと利用できません。 「どの制度が使えるかわからない」「手続きが難しそう」と感じたら、まずは遠慮なくご相談ください。 病院のソーシャルワーカーや、お住まいの市区町村の担当窓口が、あなたの状況に合ったサポートを一緒に考えてくれます。
食事・運動療法が続かない方へ|モチベーションを維持する心理的アプローチ
「食事や運動が大切なのは分かっているけれど、なかなか続かない」 多くの方がそう感じており、悩んでいらっしゃいます。 それは、決してあなたの意志が弱いからではありません。 治療という長い道のりを歩むためには、少しの工夫と心理的なアプローチがとても役立ちます。
モチベーションを維持するためのコツ
- 目標をできるだけ小さく設定する 「まず1日5分だけ歩く」「おやつを一口減らす」など、無理なく達成できる小さな目標から始めましょう。
- 記録して頑張りを「見える化」する 体重や歩数、食事内容をアプリやノートに記録すると、ご自身の頑張りが目に見えて励みになります。
- 完璧を目指さない できない日があっても、ご自身を責めないことが何より大切です。 「今日は半分できた」と肯定的に捉え、また明日から再開しましょう。
- 自分にご褒美を用意する 「1週間続けられたら好きな映画を観る」など、小さなご褒美を設定すると楽しみながら続けられます。
- 仲間や専門家と気持ちを共有する ご家族や友人に目標を伝えたり、同じ病気を持つ仲間と悩みを共有したりすることも大きな支えになります。
一人で抱え込まず、私たち医療スタッフにもぜひご相談ください。 あなたが前向きな気持ちで治療を続けられる方法を、一緒に考えていきましょう。
遺伝的背景やライフスタイルを考慮したオーダーメイド治療の可能性
「糖尿病」と一括りにされがちですが、実はその原因や体の状態は一人ひとり大きく異なります。 例えば、過去に膵炎という病気を経験した後に糖尿病を発症するケース(膵炎後糖尿病)もあります。 これは、一般的な2型糖尿病とは異なるアプローチが必要になることがあるため、発症の背景を丁寧に探ることが、より良い治療への第一歩となります。
さらに、近年の研究では、血液中のごく微量な成分を網羅的に分析することで、将来の合併症リスクを予測できる可能性が示されています。 ある研究では、血液中の「L-チロシン」というアミノ酸の一種が少ないと、失明にもつながる目の合併症「糖尿病網膜症」を発症しやすいことがわかりました。
このような研究が進むことで、将来的には採血だけであなたの体質や合併症のリスクを詳細に把握できるようになるかもしれません。 そして、「あなただけの治療薬」や「あなたに最適な生活習慣の改善プラン」を提案できる、真の「オーダーメイド治療」が実現する可能性があります。 私たちは常に新しい知見を取り入れ、あなたにとって最善の医療を提供できるよう努めています。
まとめ
今回は、血糖値とHbA1cの違いや、検査結果の正しい見方について詳しく解説しました。 採血した「その瞬間」を写す血糖値と、過去1~2ヶ月の生活を映し出すHbA1c。この2つの数値を合わせて見ることで、ご自身の体の状態をより深く理解できます。
健康診断の結果は、あなたの体が送る大切なメッセージです。数値を正しく知り、食後の眠気といった日々の小さなサインにも目を向けることが、未来の健康を守る第一歩になります。食事の工夫や軽い運動など、今日から始められる対策もたくさんあります。
不安なことや分からないことがあれば、一人で抱え込まず、ぜひお気軽に専門医へご相談ください。あなたに合った最適な方法を、一緒に見つけていきましょう。
参考文献
- Kitamura T. “Useful Biomarkers and Clinical Characteristics of Postpancreatitis Diabetes Mellitus (PPDM).” The Journal of clinical endocrinology and metabolism 109, no. 10 (2024): e1936-e1937.
- Chen X, Cheng Z, Xu J, Wang Q, Zhao Z, Cheng Q and Jiang Q. “The dual role of diabetes on oral potentially malignant disorders.” European journal of medical research 30, no. 1 (2025): 199.
- Kautzky-Willer A, Winhofer Y, Kiss H, Falcone V, Berger A, Lechleitner M, Weitgasser R and Harreiter J. “[Gestational diabetes mellitus (Update 2023)].” Wiener klinische Wochenschrift 135, no. Suppl 1 (2023): 115-128.
- Zhou X, Hou G, Wang X, Peng Z, Yin X, Yang J, Wang S, He Y, Wang Y, Sui J, Qiang W, Guo H, Wang Y, Lin L, Shi B and He M. “Metabolomic studies reveal and validate potential biomarkers of diabetic retinopathy in two Chinese datasets with type 2 diabetes: a cross-sectional study.” Cardiovascular diabetology 23, no. 1 (2024): 439.
- Liu C, Xin Y, Huang Y, Xu L, Zhou R, Wang Y and Wang W. “Reduction of Hepatic Fat Content by Dulaglutide for the Treatment of Diabetes Mellitus: A Two-Centre Open, Single-Arm Trial.” Endocrinology, diabetes & metabolism 8, no. 1 (2025): e70021.